子宮頸がん細胞は、原因となるHPV(ヒトパピローマウイルス)の感染から5~10年以上かかって増殖するといわれています。
定期的な検診により、細胞の異常を発見することができます。
| 対象者 | 20歳以上 |
|---|---|
| 受診間隔 | 隔年(2年に1回) |
| 主な検診内容 | 問診、視診、細胞診、内診、コルポスコープ検査(必要に応じて) |
| 検診を受けられる 場所と問合せ先 |
|
| 検査結果 | 検査結果は、検査後10日~1カ月ほどで主に文書で通知されます |
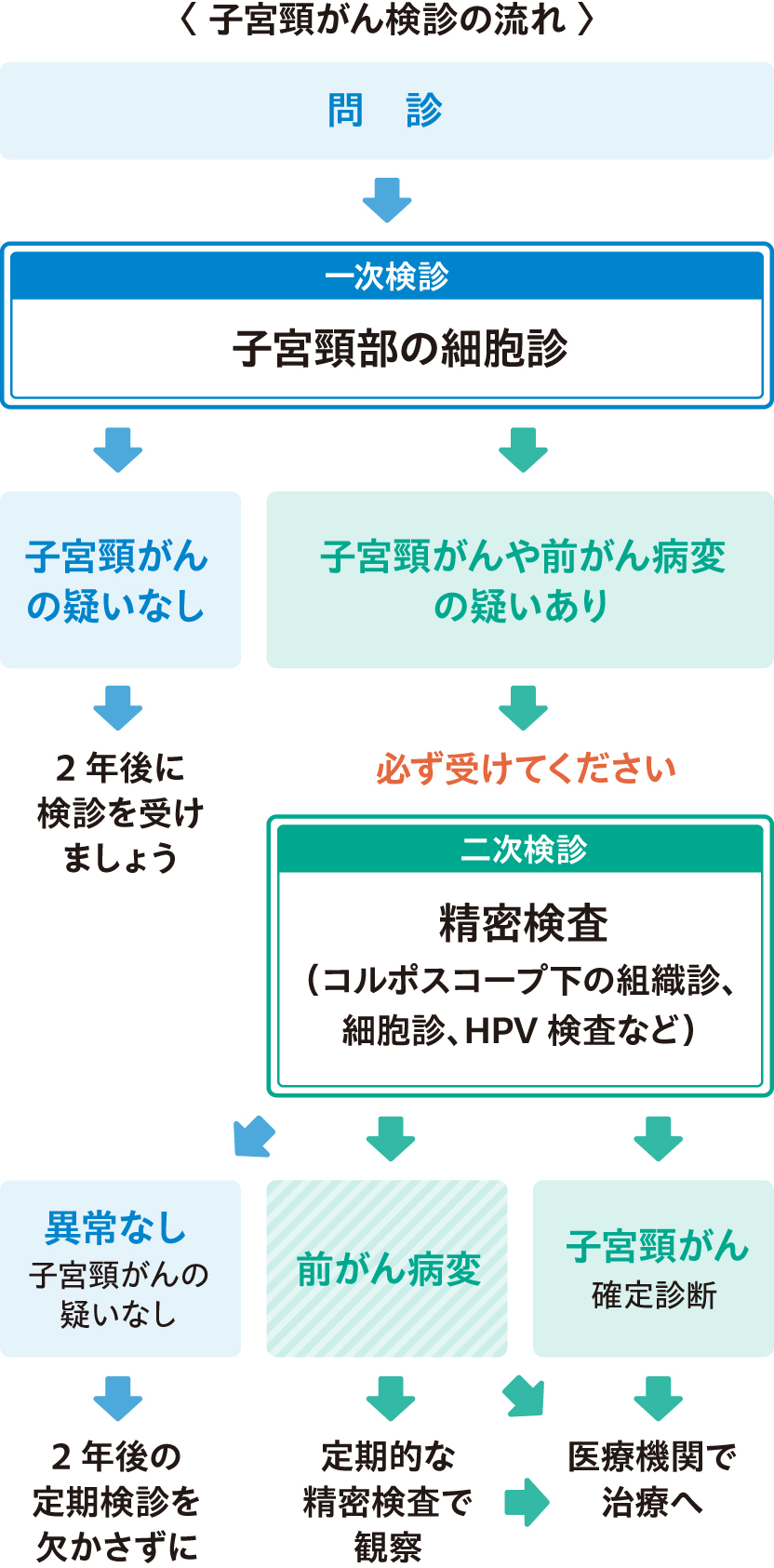
子宮頸がんの一次検診では、一般的に「子宮頸部細胞診」を行っています。
この方法は、「一定の集団の子宮頸がんによる死亡率を減少させる」という検診の目的に合致すると科学的に証明され、実施することが勧められています。
※30歳以上の女性が5年に1度受ける「HPV検査単独法」という、新しい子宮頸がん検診の導入が現在進められています。
子宮頸がんの一次検診で用いられる「子宮頸部細胞診」は科学的に一定集団の死亡率減少効果があると証明された方法です。
子宮頸がんの原因となるHPV(ヒトパピローマウイルス)に感染してがんになるまで5~10年以上と言われます。その間、細胞は少しずつ変化し、がん化していきます。定期的に検診を受けることでがんになる前の段階で診断することが可能です。また、早期がんのうちに発見して治療すれば、ほとんど治癒が望めますので早期発見は重要です。
多くの先進国では、ほぼ例外なく子宮頸部細胞診による検診が行われています。欧米での受診率は高く、たいていの国で70~80%といわれます。一方、日本では過去1年以内に受けた女性は28.3%(国民生活基礎調査、2016年)にとどまっています。
| 臨床病期 | Ⅰ | Ⅱ | Ⅲ | Ⅳ | 全症例 | 手術症例 | 病期判明率 | 追跡率 | |
|---|---|---|---|---|---|---|---|---|---|
| 子宮頸 | 生存率 | 93.6% | 82.2% | 67.9% | 26.5% | 3,843 | 2,137 | 98% | 97.8% |
※【5年相対生存率】 がんと診断された場合に、治療でどのくらい命を助けられるかを示しています。がんと診断された人のうち5年後に生存している人の割合が、一般の日本人の5年後の生存率と比べてどのくらいなのかをパーセントで表しています。
出典:全がん協加盟施設の生存率共同調査
全がん協部位別臨床病期別5年相対生存率(2011-2013年診断症例)
上の表にあるように、がんが発見できても臨床病期(進展度、ステージ)が進んでいる状態で見つかった場合はそれだけ5年生存率が下がってしまいます。そのためにも、早期がんのうちに発見して治療することが重要になります。
日本対がん協会が2017年度に全国の支部で行った子宮頸がん検診の結果では、受診者数は127万5963人、うち精密検査が必要と判定された人(要精検者)は1万9155人(要精検率1.50%)、この中で精密検査を実際に受診した人(精検受診者)は1万6026人(精検受診率83.66%)。この検診を通してがんを発見された人の数は174人、その割合は0.01%でした。
一方、日本対がん協会が2017年に全国の支部で行った子宮体がん検診の結果では、受診者数は2万3119人、うち精密検査が必要と判定された人(要精検者)は232人(要精検率1.00%)、この中で精密検査を実際に受診した人(精検受診者)は203人(精検受診率87.50%)。この検診を通してがんを発見された人の数は37人、その割合は0.16%でした。
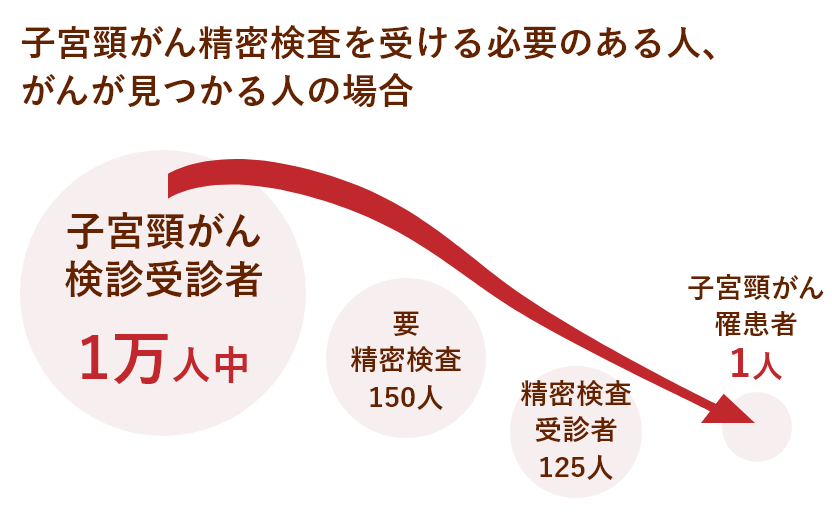
子宮頸がん検診を1万人が受診すると、150人が「要精密検査」と判定され、精密検査(二次検診)を受けるように勧められます。精密検査を受けた人は125人でした。そして、125人の中から1人に子宮頸がんが発見されたという割合になります。
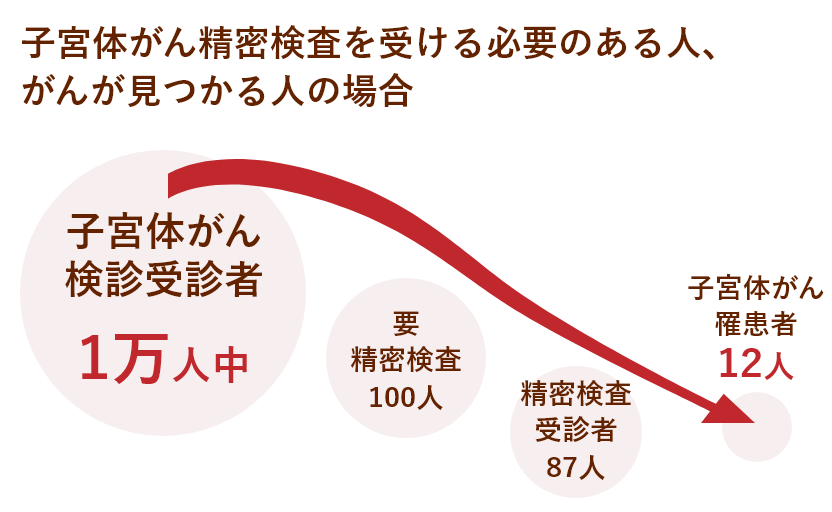
子宮体がん検診を1万人が受診すると、100人が「要精密検査」と判定され、精密検査(二次検診)を受けるように勧められます。精密検査を受けた人は87人でした。そして87人の中から16人に子宮体がんが発見されたという割合になります。

子宮頸がんの一次検診では、一般的に「子宮頸部細胞診」を行っています。この方法は、「一定の集団の子宮頸がんによる死亡率を減少させる」という子宮頸がん検診の目的に合致すると科学的に証明され、実施することが勧められています。
最終更新日:2025年5月15日
子宮頸がん検診の具体的な手順や検査の流れなどについて、日本対がん協会の長崎県支部である長崎県健康事業団を例にご紹介します。
各自治体の窓口へ電話で申し込み
長崎県健康事業団では、検診台が1台の車両を使用しているので待合室以外では他の受診者と顔をあわせることの無いように配慮をしています。
検診前に排尿をすませてください。
細胞を採取する際に出血することがあります。
子宮頸がん検診単独:受付⇒問診⇒検診前の説明⇒検診車へ案内
乳がん検診とのセット:受付⇒検診前の説明⇒検診車へ案内⇒マンモグラフィ(乳房X線検査)車へ案内
一次検診で「要精密検査」と判定された場合
精密検査が必要な方には紹介状を発行します
| 所在地 | 〒859-0401 長崎県諫早市多良見町化屋986-3 |
|---|---|
| Tel | 0957-43-7131 |
| Fax | 0957-43-7139 |
| ホームページ |
最近の身体の調子や病気に関する質問があります。
年齢
生理周期などの月経の状況
妊娠や分娩の経歴
ホルモン治療の有無
6ヵ月以内の不正性器出血などの症状の有無
これまで検診を受けたことがあるかどうか、受けていた場合にはそのどんな判定や診断
膣鏡(クスコ)を挿入し、子宮頸部の状況を観察します。おりものの状態や炎症の有無を目で確認します。
子宮頸部や膣の表面を拡大するコルポスコープ(膣拡大鏡)という検査機器で細かい観察をします。細胞診と併せて診断します。必要に応じて一次検診で使われることがありますが、主に精密検査で使用されます。
双合診(そうごうしん)といって、片方の指を膣に入れ、もう片方の手でおなかを押さえて、はさみながら触診します。腫れなどがないかを診察します。
針を刺したり、放射線や薬を使わないので、身体への負担は軽い。
乳腺密度の高い人や若い人への検査に適しているといわれています。
現在のところ、検診において死亡率減少効果があったと科学的に証明されているわけではありません
婦人科の専門医によって、子宮頸がんの発生しやすい子宮頸部や膣部の表面粘膜を専用のへら、ブラシなどでこすって細胞を採取し、顕微鏡で観察します。がん細胞が見つかる前に正常でない細胞が見つかることがあるため、細胞診を行うことでがんになる前の段階から診断することができます。月経直前や直後などで出血がある場合は、目的とする細胞が十分に採れない場合があります。
検査の感度(がんがある人を正しく診断できる精度)は50~80%といわれています。
がんになる前の段階を診断することができます。
薬や放射線を使用しないので、比較的身体には負担がかかりません。
検査の結果、細胞診に「要精密検査」と判定されても、必ずしも子宮頸がんであるとは限りません。
検査後、出血のため赤いおりものが出ることがあります。