大腸がんは早期に発見して治療すればほぼ治癒が可能です。
大腸がんの死亡数は食生活の欧米化もあり、死亡者数は年々増加しています。近年、女性では死亡数のトップとなっています。
| 内容 | 2日間にわたって便を採取し、血液の成分が混じっていないかを調べる「便潜血検査」です。簡便で体への負担がない、優れた検査法です |
|---|---|
| 対象者 | 40歳以上 |
| 受診間隔 | 年に1回 |
| 主な検診内容 |
|
| 検診を受けられる 場所と問合せ先 |
市区町村で実施しています。集団検診の会場で検体を提出したり、個別の医療機関に提出したり、実施形態は様々です。 また、企業や健康保険組合が従業員とその家族向けに大腸がん検診を提供したり、人間ドックに大腸がん検診が含まれていたりする場合もあります。 日本対がん協会の支部でも受診できるところがあります。 |
| 費用 | 市区町村が実施する大腸がん検診は数百円~1000円程度の自己負担で受けることができます。無料としている自治体もあります |
| 検査結果 | 検査後10日~1ヵ月ほどで主に文書で通知されます |
| 精密検査(二次検診) | 一次検診で「要精密検査」となった場合、一般的に大腸内視鏡検査が行われます。腸を空っぽにしたうえで、内部を直接観察して詳しく調べます。 「痔だから」などと勝手に自己判断して精密検査を受けないのは絶対にいけません |
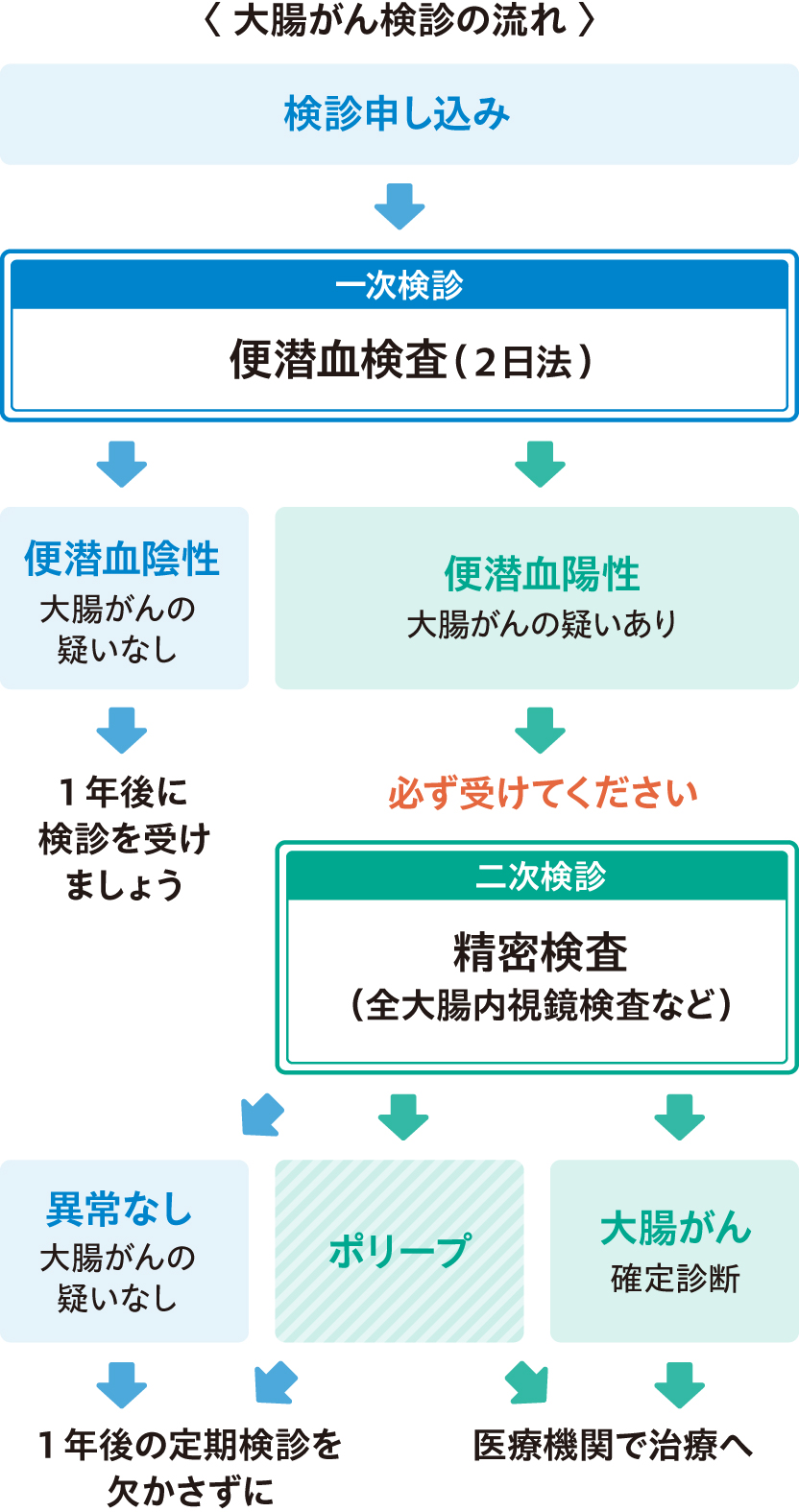
大腸がんの一次検診としては、一般的に「便潜血検査化学法」、「便潜血検査免疫法」、「直腸指診」などがあります。
しかし、「有効性評価に基づく大腸がん検診ガイドライン」(2005年)では、「対象とする集団の大腸がんによる死亡率を減少させる」という大腸がん検診の目的に合致すると科学的に証明され、「実施することをすすめる」と判定されたのは「便潜血検査化学法」と「便潜血検査免疫法」だけ(特に免疫法)です。
大腸がんの一次検診では、便潜血検査だけが科学的に有効であると証明された方法です。無症状のうちに検診を受診した人では、早期の大腸がんが発見される可能性が高く、その段階で治療すれば、ほぼ治癒が可能です。
| 臨床病期 | Ⅰ | Ⅱ | Ⅲ | Ⅳ | 全症例 | 手術症例 | 病期判明率 | 追跡率 | |
|---|---|---|---|---|---|---|---|---|---|
| 大腸 | 生存率 | 98.8% | 90.9% | 85.8% | 23.3% | 16,005 | 14,000 | 96.7% | 97.7% |
※【5年相対生存率】 がんと診断された場合に、治療でどのくらい命を助けられるかを示しています。がんと診断された人のうち5年後に生存している人の割合が、一般の日本人の5年後の生存率と比べてどのくらいなのかをパーセントで表しています。
出典:全がん協加盟施設の生存率共同調査
全がん協部位別臨床病期別5年相対生存率(2011-2013年診断症例)
上の表にあるように、がんが発見できても臨床病期(進展度、ステージ)が進んでいる状態で見つかった場合は、5年生存率が下がります。早期がんのうちに発見して治療することが重要です。
「がん検診では」でお伝えしたように、がん検診の目的は「一定の集団の中で、がんで亡くなる人の割合(死亡率)を減少させること」です。検診を行う私たちは、より精度の高い検診を提供できるよう努力します。みなさんも検診の意味を正しく理解し、定期的にきちんと受診し、一緒にがんによる死亡率を減らしましょう。
日本対がん協会が2017年度に全国の支部で行った大腸がん検診の結果では、受診者数は253万7352人、うち精密検査が必要と判定された人(要精検者)は15万4004人(要精検率6.07%)、この中で精密検査を実際に受診した人(精検受診者)は10万5826人(精検受診率68.7%)。この検診を通してがんを発見された人の数は4400人、その割合は0.17%でした。
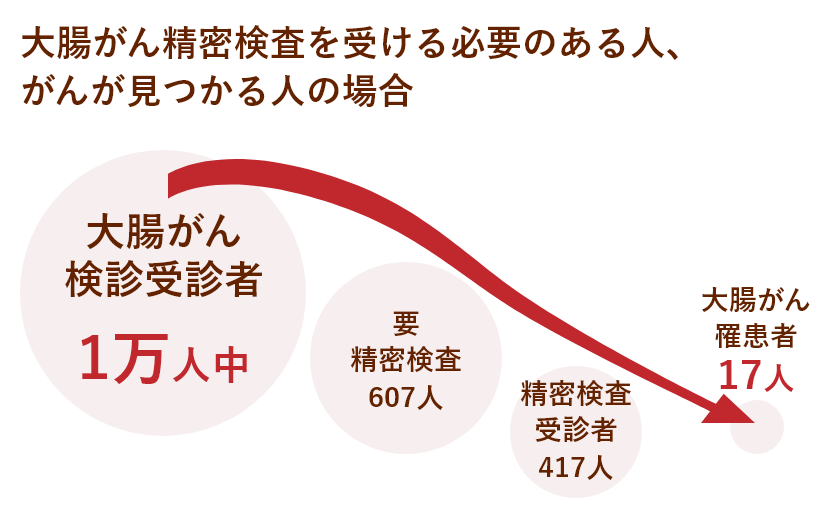
大腸がん検診を1万人が受診すると、607人が「要精密検査」と判定され、精密検査(二次検診)を受けるように勧められます。精密検査を受けた人は417人でした。そして、417人の中から17人に大腸がんが発見されたという割合になります。
大腸がん検診は大腸がんを見つけるためのものですが、それ以外にも大腸ポリープ(良性腫瘍)を発見して治療に結びつけることができます。
国の指針は大腸がんの一次検診の方法として、便潜血検査を勧めています。「便潜血検査化学法」と「便潜血検査免疫法」は「有効性評価に基づく大腸がん検診ガイドライン」(2005年)で、「一定の集団の大腸がんによる死亡率を減少させる」という大腸がん検診の目的に合致すると科学的に証明され、実施(特に免疫法)を勧められています。
| 検診体制 | 対策型検診 | 任意型検診 |
|---|---|---|
| 具体例 | 健康増進事業による集団検診 個別検診 職域検診 |
人間ドック 総合検診 |
| 概要 | 対象集団全体の死亡率を下げる | 個人の死亡リスクを下げる |
| 対象 | 集団 | 個人 |
| スクリーニング法 | 推奨 | |
| 便潜血化学法・免疫法 | ⚪︎ | ⚪︎ |
| S状結腸鏡 | × | ⚪︎ |
| S状結腸鏡+便潜血化学法 | × | ⚪︎ |
| 全大腸内視鏡 | × | ⚪︎ |
| 注腸X線 | × | ⚪︎ |
| 直腸指診 | × | × |
死亡減少効果をあらわす効果
⚪︎:ある(推奨) △:効果不明(条件付きで可) ×:不十分(推奨せず)
最終更新日:2025年5月15日
大腸がん検診の具体的な手順や検査の流れなどについて、日本対がん協会の宮城県支部である宮城県対がん協会を例にご紹介します。
市町村の役所の主管の課に葉書で申込み
痔の出血があるときや、生理中は便の採取を避けてください
文書でお渡ししますので、便の正しいとり方を守ってください
受付⇒検体回収⇒検査値測定
一次検診で「要精密検査」と判定された場合
精密検査(二次検診)が必要な方には通知し、宮城県対がん協会の検診センターや地元医療機関で精密検査をご案内します(地域によっては説明会を実施します)
| 所在地 | 〒980-0011 宮城県仙台市青葉区上杉5丁目7-30 |
|---|---|
| Tel | 022-263-1525 |
| Fax | 022-263-1548 |
| ホームページ |
最近の身体の調子や病気に関する質問があります。
現在の体の具合やこれまでにかかった病気のこと
家族にがんになった人がいるかどうか
これまで検診を受けたことがあるかどうか、受けていたらどんな判定や診断があったのか
大腸にできたがんが便とこすれて血液が混じることがあります。排出された便の中に血液の反応があるかどうかを調べ、出血がないかどうかを確かめる検査です。出血があったからといってがんだというわけではありませんが、身体のどこで、どんな理由で出血が起きているのか調べるため、精密検査が必要になります。便潜血検査には、1日法や2日法があり、1日のうちに2回、便を採取したり、もしくは2日に分けて2回採便したりして調べます。
化学法や免疫法というのは、検体の処理の仕方の違いによるものです。ただ、化学法だと処理する薬剤の関係で、便を取る3日前から薬剤の制限や肉や野菜、鉄分などの食事制限が必要になります。その欠点を補うものとして1980年代に日本で開発されたのが免疫法です。免疫法ではヒトのヘモグロビンを使うため、食事制限はないうえに効果は化学法同等以上といわれていて、広く使われるようになりました。
死亡率減少効果を示す十分な証拠があります。
便検査のため、身体には負担がかかりません。
検査が比較的安価に行えます。
便潜血検査が、必ずしも大腸がんの診断に結びつくとは限りません。
便潜血検査のほかにもさまざまな検査法があります。ただし、2004年度の厚生労働省研究班がつくったガイドラインでは、便潜血検査法以外は、S字結腸鏡検査や、S字結腸検査と便潜血検査(化学法)との併用法、全大腸内視鏡検査などは、集団を対象とした対策型検診としては勧めていません。ただし、個人を対象とした任意型検診として行うことは可能だとしています。
日本人の大腸がんで最も発生率の高い直腸とS状結腸に内視鏡で観察する検査です。検査前に内容物を出してから、肛門から内視鏡(小型カメラ)を入れ、50~60センチの範囲まで観察します。特に食事制限等が必要になることありません。死亡率減少効果を示す十分な証拠があるとされていますが、内視鏡検査を行ううえでのリスクなどから、集団検診の一次検診への利用はすすめられていません。
死亡率減少効果を示す証拠があります。
カメラで観察するため、小さな病変部だけでなく、出血なども詳細に観察することができます。
日本人の大腸がんが最も多く発生する部分を重点的に観察するため、その部分に限れば効果的な方法といえます。
内視鏡が届く範囲(肛門から50~60センチ)を超えた部分については、効果は認められません。
確率的にはとても低いのですが、内視鏡を入れることで感染したり、大腸を傷つけて出血したり、大腸に穴を開けてしまうなどの可能性がゼロではありません。
S状結腸鏡検査と便潜血検査化学法を両方行い、どちらかに「要精密検査」と判定されると二次検診(精密検査)を行うという方法です。S状結腸鏡検査を行うので、この検査も集団検診の一次検診への利用はすすめられていません。
S状結腸鏡検査、便潜血検査ともに、単独では死亡率減少効果があると証明されています。
死亡率減少効果のある検査を併用することで、相乗効果が期待できます。
主なデメリットは、それぞれ単独で行った場合と同様のものが考えられます。
死亡率減少効果がある検査を併用することでどの程度効果が上積みされるかは、現段階では証拠がなく不明です。
肛門から内視鏡を入れて、盲腸から結腸、直腸に至るまで大腸すべてを観察する検査です。腸管洗浄剤を飲んで大腸の内容物を出してから、大腸の動きを抑えたり、分泌液を少なくするための鎮痙剤(ちんけいざい)を使い、内視鏡で観察します。
死亡率減少効果を示す相応の証拠が認められていますが、薬剤による副作用やカメラを入れることによる出血や大腸に穴を開けてしまう「穿孔(せんこう)」の可能性もまれにあるため、集団検診の一次検診への利用は勧められていません。二次検診(精密検査)や少人数を対象にした個別検診では、薬剤の使用や検査による不利益を事前に十分に説明したうえ、検査は緊急時の対応が可能な施設に限定されています。
死亡率減少効果を示す相応の証拠があります。
検査範囲が大腸全体にわたるため、広い範囲での検査が可能です。
カメラで観察するため、小さな病変部だけでなく、出血なども詳細に観察することができます。
確率的にはとても低いのですが、内視鏡を入れることで感染したり、大腸を傷つけて出血したり、大腸に穴を開けてしまうなどの可能性がゼロではありません。
鎮痙剤などを利用するため、薬剤による副作用があります。