がんの中でも日本人に多いのが胃がんです。
ふだん、胃の調子が悪いと思わないうちに早く見つけて治療すれば、ほとんど治癒が可能です。
| 対象者 | 50歳以上 ※当分の間、胃部X線検査については40歳代に対し実施可 |
|---|---|
| 受診間隔 | 2年に1回 ※当分の間、胃部X線検査については年1回実施可 |
| 主な検診内容 | 問診、胃X線検査(最低7枚。通常7~8枚)、胃内視鏡検査 |
| 検診を受けられる 場所と問合せ先 |
|
| 検査結果 | 検査結果は、検査後10日~1ヶ月ほどで主に文書で通知されます |
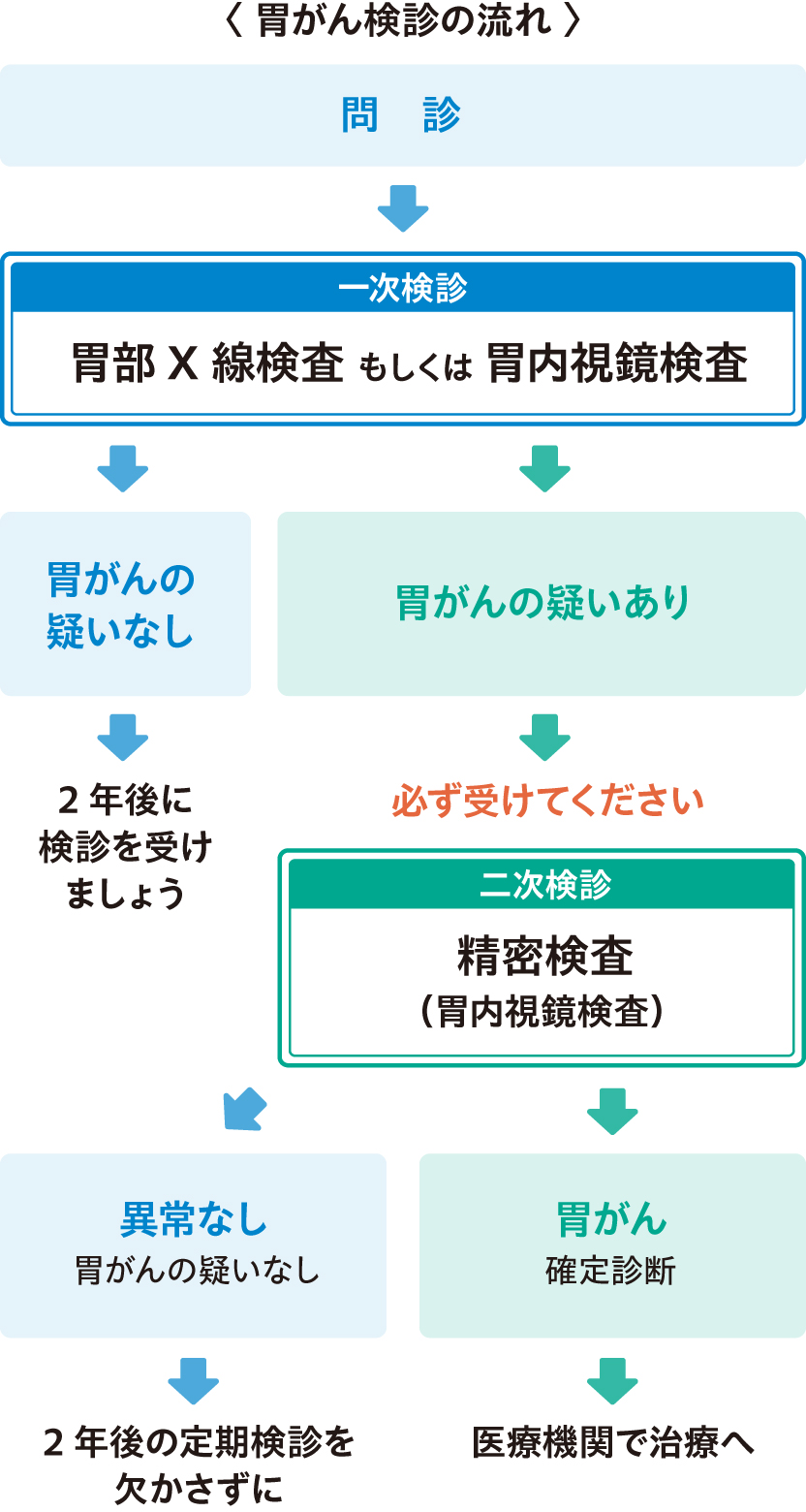
国の指針(2016年4月1日から適用)では胃がんの一次検診では問診、胃X線検査、胃内視鏡検査が勧められています。
「胃X線検査」は「有効性評価に基づく胃がん検診ガイドライン」(2006年)で、「対象とする集団の胃がんによる死亡率を減少させる」という胃がん検診の目的に合致すると科学的に証明され、「効果あり」と判定されています。「胃内視鏡検査」については2014年に同ガイドラインが見直され、一次検診の方法として推奨されました。「ペプシノゲン検査」や「ヘリコバクターピロリ抗体検査」については死亡率減少効果の有無を判断する証拠が不十分であるため、検診としての実施は勧められていません。「検診」ではなく、「リスク評価」だとされています。
胃がんの一次検診について、国の指針は、問診と胃のX線検査・胃内視鏡検査が勧められています。症状のないうちから検診を受けていると、早期に発見される可能性が高く、その段階で治療すれば、ほぼ治癒が可能です。
| 臨床病期 | Ⅰ | Ⅱ | Ⅲ | Ⅳ | 全症例 | 手術症例 | 病期判明率 | 追跡率 | |
|---|---|---|---|---|---|---|---|---|---|
| 胃 | 生存率 | 98.7% | 66.5% | 46.9% | 6.2% | 22,946 | 12,532 | 97.9% | 98.1% |
※【5年相対生存率】 がんと診断された場合に、治療でどのくらい命を助けられるかを示しています。がんと診断された人のうち5年後に生存している人の割合が、一般の日本人の5年後の生存率と比べてどのくらいなのかをパーセントで表しています。
出典:全がん協加盟施設の生存率共同調査
全がん協部位別臨床病期別5年相対生存率(2011-2013年診断症例)
上の表にあるように、がんが発見できても臨床病期(進展度、ステージ)が進んでいる状態で見つかった場合は、それだけ5年生存率が下がってしまいます。そのためにも、早期がんのうちに発見して治療することが重要になります。
がん検診の目的は「検診を受けた一定の集団の中で、がんで亡くなる人の割合(死亡率)を減少させること」です。検診の意味を正しく理解し、定期的に、そして結果が出るまできちんと受診し、がんによる死者を減らしていきましょう。
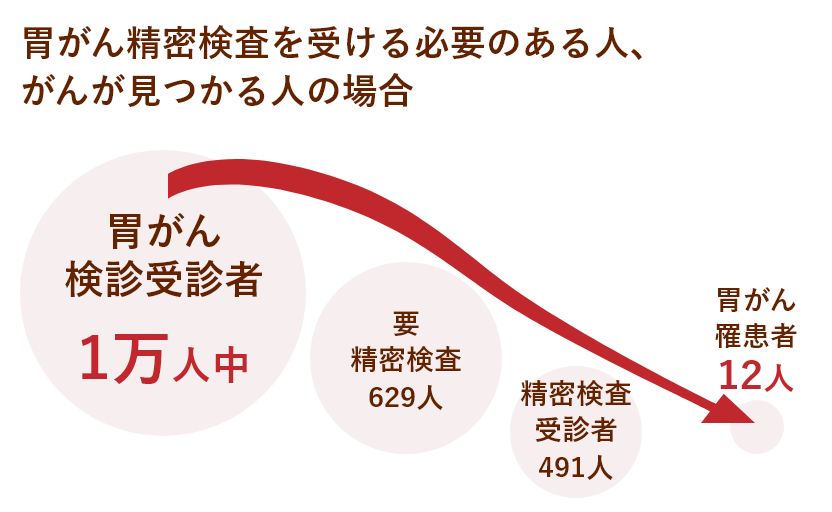
日本対がん協会が2017年度に全国の支部で行った胃がん検診の結果では、受診者数は204万2887人、うち精密検査が必要と判定された人(要精検者)は13万1902人(要精検率6.29%)、この中で精密検査を実際に受診した人(精検受診者)は10万3034人(精検受診率78.11%)でした。
この検診を通してがんを発見された人の数は2435人、その割合は0.12%でした。
胃がん検診を1万人が受けると、629人が「要精密検査」と判定され、精密検査(二次検診)を受けるように勧められます。
精密検査を受けた人は491人でした。そして、491人の中から12人に胃がんが発見されたという割合になります。
最終更新日:2025年5月15日
胃がん検診の具体的な手順や検査の流れなどについて、日本対がん協会の宮城県支部である宮城県対がん協会を例にご紹介します。
市町村の役所の主管の課に葉書で申込み
体質や過去の病気によっては、アレルギーによる重篤な症状が出たり、バリウムが腸内で固まって腸閉塞を起こしてしまうなど、検診を受けることによって不利益をこうむる場合があります。詳しくは、お渡しする文書や医師、看護師等にご確認ください。
これまでにかかった病気のこと、検診を受けたことがあるかどうか、受けていたらどんな判定や診断があったのかなど。
これまでにかかった病気のこと、検診を受けたことがあるかどうか、受けていたらどんな判定や診断があったのかなど。
一次検診で「要精密検査」と判定された場合
精密検査が必要な方には通知し、宮城県対がん協会の検診センターや地元医療機関で精密検査をご案内します。
| 所在地 | 〒980-0011 宮城県仙台市青葉区上杉5丁目7-30 |
|---|---|
| Tel | 022-263-1525 |
| Fax | 022-263-1548 |
| ホームページ |
最近の身体の調子や病気に関する質問があります。
現在の体の具合やこれまでにかかった病気のこと
家族にがんになった人がいるかどうか
これまで検診を受けたことがあるかどうか、受けていたらどんな判定や診断があったのか
まず、空気を出して胃を膨らませる発泡剤を飲みます。
その後、X線を反射するバリウムという造影剤を飲んで、胃にX線を当てながら撮影します。撮影したいところにバリウムがうまく付着するように体を上下左右に動かして、7~8枚撮影するのが一般的です。撮影は、間接撮影のほうが被爆線量が少なく、フィルムも小さくできるとされています。
撮影されたフィルムは、2人以上の医師によって読影(X線写真を確認して解読すること)されます。
胃X線検査は、一次検診で「要精密検査」と判定された場合、さらに詳しく検査するために精密検査でも利用されます。
胃X線による胃がん検診については、死亡率減少効果を示す相応の証拠があり、対策型検診として実施することが勧められています。
検査の感度(がんがある人を正しく診断できる精度)は70~80%といわれています。
胃がんのほかに、胃潰瘍(かいよう)やポリープも発見でき、治療に結びつけられます。
X線による放射線の被曝(ひばく)があります。直接撮影と間接撮影で差はありますが、自然のなかで浴びる放射線と同程度なので、健康に大きな影響を及ぼすことはありません。
バリウムの誤飲や便秘などの偶発症が起きることがあります。
胃に内視鏡を入れて観察する検査です。痛みが少なくなるよう喉に局部麻酔をしたり、胃の動きを抑えたり、分泌液を少なくするための鎮痙剤(ちんけいざい)を使います。その後、内視鏡を入れて食道、胃の内部、十二指腸までの表面の様子を観察します。
病気が見つかったときの臨床診断や精密検査としては標準的な方法です。任意型検診として実施する場合には、効果が不明であることと不利益について適切に説明がなされる必要があるとされています。さらに詳しく検査するために、精密検査でも利用されます。
カメラで観察するため、小さな病変部だけでなく、出血なども詳細に観察することができます。
胃だけでなく、十二指腸や食道の様子も観察することができます。
死亡率減少効果を判断する証拠が不十分で、対策型検診として実施することはすすめられていません。
麻酔薬や鎮痙剤を使うので、薬に対するアレルギーのある人は医師に必ず相談しましょう。また、これらの薬による副作用もあります。
確率的にはきわめて低いのですが、内視鏡を入れることで感染したり、胃や食道を傷つけて出血したり、穴を開けてしまう「穿孔(せんこう)」が起きたりする可能性があります。
胃がんの有無を直接検査する方法ではありません。胃がんになる前に萎縮性胃炎(いしゅくせいいえん)という病態が見られることがあります。萎縮性胃炎になると、ペプシノゲンという物質が血液中から減少するため、血液検査によってこの物質の濃度を計ることで萎縮性胃炎を見つけ、胃がんに備えようという検査です
陽性と判定された人は、定期的に検診を受診することで早期がんに備えることができます。
血液検査のため、身体には大きな負担がかかりません。
検査が比較的安価に行えます。
死亡率減少効果の有無を判断する証拠が不十分のため、対策型検診として実施することは勧められていません。
ペプシノゲンの測定が、必ずしも胃がんの発見に結びつくわけではありません。
陰性と判断されても胃がんが見つかることがあります。
血液検査によって、ピロリ菌に感染しているかどうかを調べる検査で、胃がんの有無を直接検査する方法ではありません。胃がんになった日本人の多くからピロリ菌が発見され、胃がんや胃潰瘍との関係が指摘されています。ただし、ピロリ菌に感染した人のなかで胃がんになる人はごく一部です。
身体に大きな負担がかかりません。
検査が比較的安価に行えます。
死亡率減少効果の有無を判断する証拠が不十分のため、対策型検診として実施することは勧められていません。
日本人の40歳以上の70%がヘリコバクターピロリ菌に感染しているといわれます、陽性と判定された人が胃がんであるとは限りませんし、胃がんになるとも限りません。